Содержание
причины на ранних и поздних сроках
Оглавление:
Из-за изменений организма во время беременности может появиться изжога — на ранних сроках или в третьем триместре
Симптомы изжоги
Если после еды у вас начинается жжение в области грудины, во рту возникает неприятный кислый вкус, а в желудке чувствуется тяжесть, — это и есть изжога. Она же может стать причиной тошноты, неприятных ощущений в горле, затрудненного глотания. Похожие неприятности случаются, если резко согнуться и разогнуться или просто прилечь после ужина.
Почему изжога возникает во время беременности
Изжога начинается, когда кислое содержимое желудка (в медицине оно называется рефлюксат) попадает в пищевод и его слизистая оболочка раздражается, по сути — получает химический ожог. Так бывает и у здоровых людей, но беременным приходится особенно сложно: ведь большое содержание гормона прогестерона, который расслабляет мышцы матки, чтобы она не начала сокращаться и не вызвала преждевременные роды, сказывается и на прочей гладкой мускулатуре, в том числе на сфинктере, чья основная задача как раз отделять желудок от пищевода, и на стенках желудка, которым в обычной ситуации положено интенсивно сокращаться, возвращая рефлюксат обратно в желудок1,2. Вдобавок пищевод уже раздражен частой рвотой, вызванной токсикозом на ранних стадиях беременности. Да и рост матки влияет на окружающие органы, в том числе желудок и пищевод: постепенно им становится все теснее и теснее, недаром симптомы изжоги начинают проявляться, как правило, в третьем триместре, когда плод полностью сформирован и дорос примерно до 25 см.
Вдобавок пищевод уже раздражен частой рвотой, вызванной токсикозом на ранних стадиях беременности. Да и рост матки влияет на окружающие органы, в том числе желудок и пищевод: постепенно им становится все теснее и теснее, недаром симптомы изжоги начинают проявляться, как правило, в третьем триместре, когда плод полностью сформирован и дорос примерно до 25 см.
Как справиться с изжогой при беременности
Есть несколько простых первоочередных мер.
Во-первых, врач, ведущий беременность, наверняка сможет порекомендовать оптимальную диету — исключить из рациона жирную, острую, кислую, а лучше и жареную пищу, а также продукты, в которых много клетчатки (капусту, редис, редьку, горох, фасоль, чечевицу, черный хлеб, хлеб с отрубями), сладкие и сильно газированные напитки, шоколад, кофе и алкоголь (если вы не сделали этого в самом начале беременности).
Во-вторых, надо изменить режим питания: есть понемногу, но часто, по 5–6 раз в день. При изжоге полезны кисломолочные продукты, вареная и запеченная рыба или нежирное мясо, овощи тушеные (лучше на оливковом масле) и тертые, печеные фрукты, компоты из сухофруктов. Пить в течение дня нужно как можно больше, а вот прием пищи правильно прекращать за 3–4 часа до сна. Спать лучше на высокой подушке или с поднятым изголовьем кровати, а если изжога разыграется среди ночи — встать и немного походить. В вертикальном положении рефлюксату проще вернуться на положенное место.
Пить в течение дня нужно как можно больше, а вот прием пищи правильно прекращать за 3–4 часа до сна. Спать лучше на высокой подушке или с поднятым изголовьем кровати, а если изжога разыграется среди ночи — встать и немного походить. В вертикальном положении рефлюксату проще вернуться на положенное место.
Кстати, именно поэтому во время беременности лучше держать осанку: чем прямее спина, тем меньше давление на желудок и пищевод. По той же причине лучше избегать тесной одежды: органам брюшной полости и без того приходится несладко, не стоит давить на них еще и извне.
В любом случае обо всех изменениях самочувствия должен знать врач, ведущий беременность. Именно он поможет подобрать лекарственные препараты, которые спасут во время приступов и сведут их к минимуму. Может понадобиться и консультация специалиста-гастроэнтеролога. Но окончательно справиться с изжогой во время беременности удастся, скорее всего, только после родов.
Какие препараты помогают от изжоги
Поскольку изжога вызывается прежде всего кислотой, главная задача — эту кислоту нейтрализовать. Соответственно, самые очевидные препараты — антацидные, то есть противокислотные. В современной медицине часто используются соединения магния и кальция, например в составе препарата «Ренни», который нейтрализует кислоту и показан к применению у беременных.
Соответственно, самые очевидные препараты — антацидные, то есть противокислотные. В современной медицине часто используются соединения магния и кальция, например в составе препарата «Ренни», который нейтрализует кислоту и показан к применению у беременных.
Врач может также порекомендовать лечебные минеральные воды, тем более что во время беременности, и при изжоге в частности, рекомендуется как можно больше пить.
Существуют и народные средства — настои золототысячника, корня аира, имбирный чай.
Но прежде чем что-либо принимать, следует непременно посоветоваться с врачом. Помните о том, что изжога при беременности не более чем временная проблема, которая не должна слишком сильно омрачать эмоционально насыщенные недели, оставшиеся до родов.
Источники:
- Richter J. E. Heartburn, Review article: the management of heartburn in pregnancy. Aliment Pharmacol Ther. 2005 Nov 1;22(9):749-57.
- Бурков С. Г. Изжога беременных // Гинекология. Приложение к журналу Consilium medicum.
 2004. Т. 6, № 2 // http://old.consilium-medicum.com/media/gynecology/04_02/76.shtml
2004. Т. 6, № 2 // http://old.consilium-medicum.com/media/gynecology/04_02/76.shtml
L.RU.MKT.CC.10.2018.2428
Первый триместр беременности. Часть 2
Об основных признаках беременности, этапах формирования плода, правильном питании и физической активности во время первого триместра, рассказывает Златина Елена Александровна, доктор акушер-гинеколог, к.м.н.
Во время первого триместра беременности происходит формирование основных органов и систем у плода. Первой начинает функционировать сердечнососудистая система и центральная нервная система. Следует сказать, что центральная нервная система продолжает свое развитие до самого конца беременности и при этом развивается быстрее остальных других систем и органов у плода. Именно поэтому первый триместр беременности является очень важным и самым уязвимым с точки зрения воздействия на плод каких-то неблагоприятных факторов внешней среды. Поэтому до 8 недель желательным является ограничение, а лучше полное исключение приема любых лекарственных препаратов. Исключение составляют фолиевая кислота и йод. Эти препараты целесообразно начать принимать еще за несколько месяцев до зачатия или хотя бы с момента установления факта беременности. Беременность оказывает влияние на весь организм женщины, степень выраженности этих проявлений связана со сроком беременности, с количеством плодов и с индивидуальными особенностями женщины.
Поэтому до 8 недель желательным является ограничение, а лучше полное исключение приема любых лекарственных препаратов. Исключение составляют фолиевая кислота и йод. Эти препараты целесообразно начать принимать еще за несколько месяцев до зачатия или хотя бы с момента установления факта беременности. Беременность оказывает влияние на весь организм женщины, степень выраженности этих проявлений связана со сроком беременности, с количеством плодов и с индивидуальными особенностями женщины.
Первыми, а иногда и единственными признаками наступившей беременности является слабость, сонливость, головокружение, быстрая утомляемость. Может возникать тошнота, рвота. Если рвота продолжается несколько раз в сутки, иногда это несколько десятков раз в сутки, это может потребовать стационарного лечения. Поэтому, в любом случае, женщине необходимо обратиться к акушеру-гинекологу.
Безусловно, следует отказаться от табакокурения. Что касается физической активности при беременности, в частности в первом триместре беременности физические нагрузки являются крайне полезными для беременной женщины. Исключение составляет состояние, когда установлена угроза прерывания беременности. В этом случае физические нагрузки следует исключить. Если признаков угрозы прерывания беременности не наблюдается, то самыми благоприятными считаются для беременной женщины такие нагрузки, как ходьба, плавание, прогулки на свежем воздухе. Желательно, чтобы это были ежедневные прогулки на свежем воздухе в районе одного-полутора часов, предпочтительным являются прогулки перед сном. Следует исключить езду на велосипеде и любые другие физические нагрузки, которые сопровождаются вибрацией и сотрясением тела, так как это может вызвать осложнения беременности.
Исключение составляет состояние, когда установлена угроза прерывания беременности. В этом случае физические нагрузки следует исключить. Если признаков угрозы прерывания беременности не наблюдается, то самыми благоприятными считаются для беременной женщины такие нагрузки, как ходьба, плавание, прогулки на свежем воздухе. Желательно, чтобы это были ежедневные прогулки на свежем воздухе в районе одного-полутора часов, предпочтительным являются прогулки перед сном. Следует исключить езду на велосипеде и любые другие физические нагрузки, которые сопровождаются вибрацией и сотрясением тела, так как это может вызвать осложнения беременности.
Что касается питания беременной в первом триместре беременности, строгих ограничений по питанию на данном этапе нет. Следует сказать, что в первом триместре беременности вкусовые пристрастия беременных могут меняться. Не надо стесняться их удовлетворять, и питаться нужно часто. Примерно 5-6 приемов пищи в сутки это должно быть. Однако, порции не должны быть большими. То есть, частое дробное питание должно быть в первом триместре беременности.
То есть, частое дробное питание должно быть в первом триместре беременности.
В современном мире женщины ведут очень активный образ жизни. Поэтому хочется остановиться отдельно на том, что при беременности желательно исключить авиаперелеты. Все путешествия и командировки лучше осуществлять наземными видами транспорта. Естественно, при имеющейся возможности.
Беременность это не заболевание, однако это нагрузка на организм будущей матери, которая вносит определенные коррективы в образ жизни. Женщина должна высыпаться. При наличии работы, которая связана с профессиональными вредностями, следует от них отказаться с самого начала беременности.
Очень полезными являются посещения курсов для беременных, так как они включают в себя, как правило, не только занятия лечебной физкультурой, но и лекции, которые подразумевают информирование женщин о том, что происходит с ней в каждой период беременности.
После того, как женщина первый раз посетила доктора акушера-гинеколога, и был подтвержден факт беременности, женщина информируется о том, что ей необходимо встать на учет по беременности. Встать на учет по беременности можно как в женской консультации как по месту жительства, так и в медицинских центрах, которые имеют лицензию на ведение беременности. Встать на учет по беременности желательно до 12 недель. Это связано с тем, что при постановке на учет по беременности женщина сдает довольно широкий спектр анализов, проходит ряд обследований, что позволяет выявить какие-то отклонения достаточно рано и скорректировать их. В частности, очень важным является обследование на уровень гормонов щитовидной железы, так как коррекция гипотиреоза при беременности является необходимой и предотвращает развитие осложнений как беременности самой, так и формирования плода.
Встать на учет по беременности можно как в женской консультации как по месту жительства, так и в медицинских центрах, которые имеют лицензию на ведение беременности. Встать на учет по беременности желательно до 12 недель. Это связано с тем, что при постановке на учет по беременности женщина сдает довольно широкий спектр анализов, проходит ряд обследований, что позволяет выявить какие-то отклонения достаточно рано и скорректировать их. В частности, очень важным является обследование на уровень гормонов щитовидной железы, так как коррекция гипотиреоза при беременности является необходимой и предотвращает развитие осложнений как беременности самой, так и формирования плода.
Далее женщина встает на учет по беременности и ей определяется план с той частотой, с которой она должна посещать доктора акушера-гинеколога. Если это нормально протекающая беременность, то до 20 недель беременности это может быть 1 прием в 4 недели.
Таким образом, при подозрении женщины на беременность, следует обратиться к акушеру-гинекологу за получением всех необходимых советов и рекомендаций, которые позволят выносить беременность и родить здорового малыша.
Дата публикации: 17.01.17
Пиелонефрит у беременных. Автор статьи: врач-гинеколог Павлова Ирина Александровна.
03 декабря 2019
Журнал «Здоровье семьи»
Пиелонефрит – это воспалительный
процесс в лоханках почек, вызванный различными микроорганизмами (в переводе с
греческого «пиелос» – лоханка, «нефрос» –
почка).
Заболевание почек среди экстрагенитальных патологических процессов у беременных занимает второе место.
- Причины возникновения
пиелонефрита у
беременных:
Механическая причина: связана с характерной чертой беременности – ростом
матки. По мере увеличения матки меняется и соотношение всех внутренних органов
брюшной полости; матка начинает теснить
и кишечник, и диафрагму, и другие органы.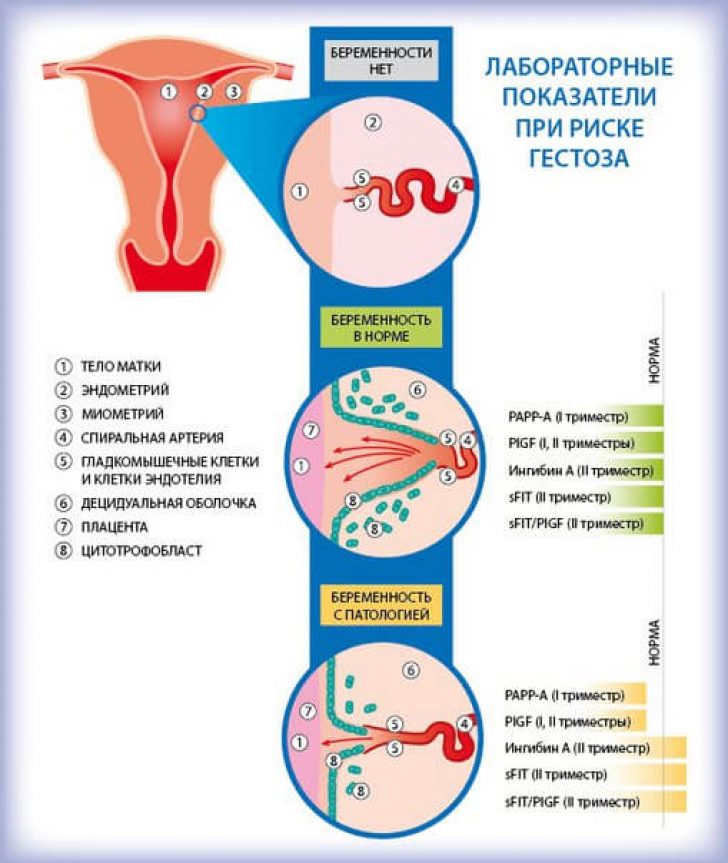
Точно такому же «притеснению» подвергаются и мочеточники – каналы, проводящие
мочу от почек к мочевому пузырю. Они располагаются так, что растущая матка в области малого таза начинает пережимать и
сдавливать их, что затрудняет прохождение
мочи по мочеточникам. Возбудителем пиелонефрита является
грамотрицательные бактерии, чаще всего
кишечная палочка. Инфекционный процесс в почках приводит к угрозе отторжения плодного яйца: повышается тонус
матки, появляются признаки угрозы выкидыша. Невынашивание плода при пиелонефрите наблюдается в 5 раз чаще, чем при
беременности у здоровых женщин. Инфекция проникает в плаценту, где возникает
воспаление вплоть до некроза (омертвение)
и гибели плода.
Другая причина – гормональные изменения в организме беременной. Количество
одних гормонов нарастает, других же, наоборот, уменьшается. Эти изменения способствуют тому, что перистальтика мочеточников тоже затруднена.
Таким образом, создаются условия для
неполного опорожнения, застоя мочи в лоханках почек. А даже минимальный застой
А даже минимальный застой
чреват инфицированием мочи.
Кроме того, для нормального функционирования почек и мочевыделительной
системы желательно вести активный образ
жизни. А по мере увеличения срока беременности женщины часто все более пассивны – мало двигаются (чаще лежат или
сидят).
Особенно часто пиелонефрит возникает
у беременных, перенесших в детстве или в
подростковом возрасте цистит (воспаление мочевого пузыря) или пиелонефрит. По
статистике, он обостряется у 20-30 % таких
беременных.
Роды часто осложняются аномалиями родовых сил. В послеродовом периоде может
развиться воспаление матки, инфицирования ран.
- Влияние пиелонефрита на
течение беременности.
Сначала беременность создает предпосылки для развития пиелонефрита, но в
случае заболевания, пиелонефрит сам неблагоприятно влияет на беременность.
Чаще наблюдается поздний токсикоз, самопроизвольное прерывание беременности
в ранние или поздние сроки, развивается
тяжелая анемия.
- Влияние пиелонефрита на
течение беременности.
Сначала беременность создает предпосылки для развития пиелонефрита, но в
случае заболевания, пиелонефрит сам неблагоприятно влияет на беременность.
Чаще наблюдается поздний токсикоз, самопроизвольное прерывание беременности
в ранние или поздние сроки, развивается
тяжелая анемия.
Обязательно выполнение общего анализа крови и мочи, а также посева мочи, (т. е.
лабораторной диагностики) до начала антибактериальной терапии.
Рентгеновские и радионуклеидные методы исследования противопоказаны. Наибольшие преимущества при беременности
имеет ультразвуковое исследование (УЗИ),
которое дает возможность оценить состояние почек матери и состояние плода. Этот
метод позволяет выявить расширение полостной системы почки, свидетельствующее
о нарушении оттока мочи из почки, камни
в мочевыводящих путях и изменения в околопочечных тканях. УЗИ мочевыделительной системы должно быть первым этапом.
Лечение должно быть своевременным
и комплексным. Острый пиелонефрит без признаков обструкций мочевых путей подлежит, в первую очередь, антибактериальной терапии. Если по данным УЗИ имеются признаки обструкции мочевых путей
(расширение чашечно-лоханной системы),
то лечение беременной начинается с восстановления оттока мочи с помощью стенткатетера, который может удерживаться в
мочевых путях до родов, во время родов и
после них. Если своевременно не восстановить пассаж (отток) мочи, то может возникнуть угроза эндотоксического шока.
Лечение – стационарное, так как необходимо уточнить, к какому антибиотику
чувствителен возбудитель, постоянно контролировать показатели крови и мочи. В
зависимости от тяжести болезни в больничной палате можно провести от недели до
двух.
Главными компонентами в лечении пиелонефрита являются антибиотики и другие
антибактериальные препараты, назначенные врачом (растительные антисептики, препараты, улучшающие почечный кровоток). На фоне лечения пиелонефрита
На фоне лечения пиелонефрита
уменьшаются признаки угрозы прерывания беременности. При прогрессировании
тяжелых форм заболевания, несмотря на
лечение, необходимо ставить вопрос о прерывании беременности, ввиду угрозы для
жизни женщины. Еще большую угрозу жизни беременной представляет хронический
пиелонефрит. При хроническом пиелонефрите в виду длительного воспалительного
процесса происходит истончение коркового
слоя, утолщение стенок чашечек и лоханок, склерозирование сосудов, а в результате – сморщивание почки и нарушение ее
функции. К обострению хронического пиелонефрита во время беременности может
привести дополнительная нагрузка на почки, а также переохлаждение, инфекционные заболевания, плохие условия работы.
При этом обязательно нужно «промывать» почки. Пить можно растительный
почечный чай, клюквенный морс, отвары
петрушки, толокнянки.
Беременность, протекающая на фоне
хронического пиелонефрита, характеризуется частыми угрозами прерывания беременности – 10-20 %; 3-6 % – выкидышами;
12-15 % – преждевременными родами.
У женщин, страдающих хроническим пиелонефритом, беременность в 80 % случаев
осложняется гестозом, который значительно ухудшает прогноз. Возможно развитие
тяжёлых осложнений: острая почечная недостаточность, бактериально-токсический
шок, сепсис. Хронический пиелонефрит у
беременных характеризуется упорным течением, плохо поддается лечению, нередко сочетается с мочекаменной болезнью и
может сам способствовать нефролитиазису,
гидронефрозу.
В 10 % случаев приходится проводить досрочное родоразрешение.
У женщин с хроническим пиелонефритом
беременность нередко осложняется задержкой внутриутробного развития плода (15
%), хроническая плацентарная недостаточность (35 %), хроническая гипоксия плода
(30 %). Часто причиной преждевременного
прерывания беременности нередко является тяжёлое сочетания гестоза, возникшего
на фоне хронического пиелонефрита. Гестоз часто возникает и при аномалиях развития почек (поликистозе, риск развития
акушерских осложнений у беременных с
аномалиями мочевыделительных путей
повышается в отсутствие прегравидарной
подготовки).
Дети, рождённые от матери с воспалительными заболеваниями мочеполового
тракта, нередко имеют признаки внутриутробного инфицирования, пороки развития мочеполовой системы (МПС). Поэтому
у матерей, страдающих МПС, необходимо
своевременно проводить УЗИ с целью выявления аномалий строения различных органов и систем у плода.
Профилактика пиелонефрита у беременных направлена на выявление различных
признаков заболевания, своевременное
адекватное лечение бессимптомной бактериурии, предупреждение обострений воспалительного процесса.
По мере прогрессирования беременности
возрастает роль механического фактора в
возникновении уродинамических нарушений. В связи с этим применяют позиционную терапию коленно-локтевого положения, положения на боку, противоположной
стороне поражения для улучшения оттока
мочи.
Качественно состав пищи не отличается
какими-либо особенностями. Приём жидкости ограничивать не следует. Необходимо
следить за функцией кишечника, так как запоры поддерживают воспаление в почках.
При запорах рекомендуется вводить в рацион питания продукты, вызывающие послабление кишечника (чернослив, свекла,
компот или кисель из ревеня), или наладить
функцию кишечника с помощью растительных слабительных средств. Калорийность
еды должна составлять 2000-3000 ккал. При
острой стадии заболевания количество жидкости может быть увеличено до 2,5-3 литров
в сутки. Количество поваренной соли не
нуждается в ограничении, так как при пиелонефрите не происходит задержки соли и
жидкости в организме.
- Если его не лечить!
Последствия пущенного на самотёк или
плохо вылеченного пиелонефрита известны. Прежде всего эта болезнь неблагоприятно отражается на плоде. Плод может
страдать от внутриутробной инфекции, полученной от матери. Эта инфекция может
привести к самопроизвольному прерыванию беременности или к преждевременным родам.
Проявления внутриутробной инфекции
у новорожденного ребёнка могут быть различными: от простейшего заболевания
глаз – конъюнктивита, не представляющего
особой опасности для ребенка, до тяжелых
инфекционных поражений лёгких, почек и
других органов.
Кроме того, развивается внутриутробная
гипоксия плода, когда в связи с изменениями в организме матери плод получает
меньше кислорода, чем ему требуется для
нормального роста. Это грозит гипотрофией плода – меньшим весом, недостаточным
его развитием. В период новорожденности
такие дети чаще болеют.
Все женщины, перенесшие пиелонефрит
во время беременности, нуждаются в последующем наблюдении. После выписки
из роддома их должен осмотреть участковый терапевт и поставить на диспансерный
учёт. Это важно потому, что у таких женщин
может оставаться поражение почек, и хотя
оно и недостаточно выражено, его следует
долечить. Поэтому необходимы врачебное
наблюдение и соответствующие контрольные исследования до конца беременности и
после родов.
Для предупреждения развития пиелонефрита или какого-либо другого осложнения беременности необходимо как можно
раньше обратиться к врачу по поводу беременности, регулярно посещать женскую
консультацию, прислушиваться к советам
доктора и выполнять его назначения.
Поделиться в соц.сетях
Лечение кислородом для беременных и готовящихся к беременности пациенток
Лечение кислородом для беременных и готовящихся к беременности пациенток
Рождение полноценного здорового ребенка является основным желанием будущих родителей. Однако в условиях городской жизни возникают различные угрозы для вынашивания здоровой беременности. Плохая экология, чаще всего не совсем здоровое питание, поздний возраст родителей с уже сопутствующими хроническими заболеваниями. В результате у большинства мамочек наблюдается та или иная патология беременности, среди которых: снижение иммунитета матери, гипоксия плода, угроза невынашивания, задержка внутриутробного развития, гестоз, преждевременные роды, малый вес ребенка при родах. Метод ГБО прекрасно подходит в качестве реабилитации после замершей беременности на ранних сроках. Наиболее сложным контингентом пациентов являются беременные с хроническими заболеваниями, не связанными с женским здоровьем, например, с сахарным диабетом.
В данных случаях помимо медикаментозного лечения крайне показано лечение кислородом под повышенным давлением в барокамере (метод гипербарической оксигенации). В результате лечения снижается или полностью уходит кислородное голодание всех тканей и органов, происходит их активное заживление и восстановление.
Как проводится процедура и насколько она комфортна? Процесс лечения проходит в комфортной обстановке, совершенно безболезненный и не доставляет никаких неудобств пациенту. Женщину в хлопчатобумажной одежде помещают в камеру, куда подается кислород под определенным давлением. Давление рассчитывается индивидуально, исходя из патологии, возраста и индивидуальных особенностей.
Во время набора давления, а также при его снижении возможна небольшая заложенность в ушах. Длительность процедуры составляет около часа и чаще всего пациенты сладко спят.
Специально проведенные медицинские исследования показали, что лечение методом ГБО способствует улучшению состояния плода при внутриутробной гипоксии и маловесности плода, нормализации маточно-плацентарного кровотока, улучшению состояния плаценты на ранних сроках фетоплацентарной недостаточности, корректируется уровень гормонов, отвечающих за нормальное течение беременности, улучшается состояние беременных женщин с поздними гестозами, анемией, уменьшается количество осложнений во время родов со стороны матери и плода. Кроме того, после курса лечения улучшалось общее состояние: исчезали одышка и отеки, улучшался сон, нормализовались показатели крови. Отмечено увеличение размеров плода в среднем на 2-3 гестационные недели. ГБО снижает число перинатальных осложнений, преждевременных родов и перинатальной заболеваемости. У детей, рожденных от матерей, которые получали лечение ГБО, отмечалось более крепкое здоровье и реже наблюдались «проблемы» с неврологией.
Кроме того, после курса лечения улучшалось общее состояние: исчезали одышка и отеки, улучшался сон, нормализовались показатели крови. Отмечено увеличение размеров плода в среднем на 2-3 гестационные недели. ГБО снижает число перинатальных осложнений, преждевременных родов и перинатальной заболеваемости. У детей, рожденных от матерей, которые получали лечение ГБО, отмечалось более крепкое здоровье и реже наблюдались «проблемы» с неврологией.
Метод ГБО прекрасно стабилизирует состояние беременных с диагнозом сахарный диабет. Известно, что сахарный диабет оказывает крайне неблагоприятное действие на течение беременности, формирующийся плод и новорожденного. Беременность, в свою очередь, отягощает данное заболевание и вызывает его прогрессирование. При диабете довольно часто наступает внутриутробная гибель плода, преждевременное прерывание беременности и тяжелый токсикоз. Исследования показали, что после 5-6 сеансов в барокамере видна положительная динамика, стабилизируется уровень гипергликемии, нормализуются показатели крови, улучшается микроциркуляция.
Помимо помощи беременным женщинам, гипербарическая оксигенация помогает и женщинам с воспалительными заболеваниями яичников и маточных труб, а также хроническим эндометриозом. Применение ГБО в комплексе с терапией снижает риск развития спаечного процесса и трубного фактора бесплодия. Немаловажно и то, что действие ГБО не заканчивается после проведенного курса лечения. В организме образуется депо кислорода и на протяжении 4-6 месяцев ощущается прилив сил и бодрости. Даже здоровым жителям столицы полезно 1-2 раза в год пройти курс профилактического лечения в барокамере из-за высокой загазованности города.
Особенно приятно, что каждый столичный житель может пройти процедуру гипербарической оксигенации в нашей больнице по полису ОМС.
Токсикоз у собак: симптомы | ВетМед
Мы привыкли слышать о токсикозе у беременных женщин. Не все владельцы четвероногих питомцев знают о том, что собаки “в положении” тоже подвержены этому неприятному состоянию. Токсикоз — это физиологические проявления интоксикации внутренних органов веществами, которые вырабатываются самим организмом. Фактически это отравление без поступления токсинов извне. Организм автономно изготавливает вещества, которые его отравляют. Задача хозяина животного — вовремя обратить внимание на симптомы и отвести собаку к врачу. Скорая ветеринарная помощь и правильное лечение помогут облегчить состояние животного и даже полностью избавить его от проблемы.
Фактически это отравление без поступления токсинов извне. Организм автономно изготавливает вещества, которые его отравляют. Задача хозяина животного — вовремя обратить внимание на симптомы и отвести собаку к врачу. Скорая ветеринарная помощь и правильное лечение помогут облегчить состояние животного и даже полностью избавить его от проблемы.
Как понять, что у собаки токсикоз
Внимательный владелец всегда отслеживает состояние питомца и своевременно принимает меры. Токсикоз у собак проявляется следующим образом:
- потеря интереса к еде;
- регулярная рвота у собаки;
- температура тела ниже обычной.
Подобные симптомы есть у собаки после отравления некачественной пищей, а также при перегреве на солнце. Чтобы точно поставить диагноз о наличии токсикоза, следует обратиться к врачу и сдать назначенные анализы. Также важно продолжать следить за состоянием питомца. Если собаку тошнит, начните фиксировать время приступов и записывайте наблюдения.
Отмечайте общее самочувствие питомца, следите за консистенцией и цветом рвотных масс. Опасный признак — когда в рвоте видна желчь. При обращении к ветеринару эти наблюдения помогут определить — отравилась собака чем-либо из внешней среды, либо страдает от последствий токсикоза. Не спешите кормить животное активированным углем или другими сорбентами — это может оказаться бесполезным, а потерянное время приведет к ухудшению состояния животного.
Предрасположенность к токсикозу
Как и у людей, у собак есть генетическая склонность к тому, чтобы во время вынашивания потомства испытывать дискомфорт по причине токсикоза. Подобные состояния чаще всего случаются с питомцами следующих пород:
- бульдоги;
- мастифы;
- спаниели;
- доберманы;
- боксеры.
Также риск проявления токсикоза повышается у чистокровных сук. Особенно часто это встречается у представителей крупных пород. Необходимо учитывать, что токсикоз не обязательно возникает на фоне беременности. Его проявления могут возникать у фертильной суки как при ложной беременности, так и при полном отсутствии беременности в связи с гормональными сбоями или по другим причинам. Окончательный ответ на вопрос о причине недомогания может дать только ветеринар.
Его проявления могут возникать у фертильной суки как при ложной беременности, так и при полном отсутствии беременности в связи с гормональными сбоями или по другим причинам. Окончательный ответ на вопрос о причине недомогания может дать только ветеринар.
Типы токсикоза
Существуют три основные разновидности патологического состояния, связанного с интоксикацией организма в период беременности:
- легкая форма. Сука может стать привередливой к пище, появляются кратковременные приступы апатии, рвота возникает эпизодически. Если ранний токсикоз не прошел к началу второго месяца беременности, питомца надо лечить;
- острая форма. Проявляется на поздних сроках беременности. Главные признаки тяжелого состояния — присутствие желчи в рвоте, отсутствие аппетита, отказ от питья. Чтобы у собаки не было выкидыша и само животное не дошло до крайней степени истощения, при токсикозе на поздних сроках сразу обращайтесь в клинику;
- перед родами.
 Если сука плохо ест и страдает от рвоты в последнюю неделю перед родами, не откладывайте обращение к ветеринару. Это состояние опасно тем, что животное может впасть в кому, либо потерять щенков. Медицинское наблюдение поможет избежать опасных последствий.
Если сука плохо ест и страдает от рвоты в последнюю неделю перед родами, не откладывайте обращение к ветеринару. Это состояние опасно тем, что животное может впасть в кому, либо потерять щенков. Медицинское наблюдение поможет избежать опасных последствий.
Как облегчить и предотвратить токсикоз
Если собака страдает от рвоты при токсикозе, следует обеспечить ей доступ к питьевой воде, успокоить животное и сделать инъекцию глюкозы. Глюкоза предотвратит обезвоживание организма при отказе от еды и воды, и вернет питомцу силы. Не стоит ждать, пока животное самостоятельно вернется в норму. Следует отправиться к ветеринару, либо вызвать специалиста на дом, если нет возможности доставить собаку в больницу.
В Калининградском областном клиническом центре вашему питомцу окажут квалифицированную помощь — мы оказываем ветеринарные услуги как в ветклинике, так и на дому. Врач проведет визуальный осмотр, назначит анализы и диагностические исследования. При токсикозе чаще всего применяются следующие лечебно-профилактические меры:
- восстановление водного баланса в организме с помощью лекарств, которые животному вводят через капельницы;
- применение витаминных препаратов при обнаружении признаков недостаточности микроэлементов;
- при проявлении аллергии врач назначает антигистаминные препараты, которые не вызывают побочных эффектов у данного животного;
- гормональные препараты при наличии соответствующих показаний.

В распоряжении ветеринаров нашей клиники в Калининграде и Светлогорске есть все необходимые средства для диагностики и лечения широкого спектра заболеваний. В аптеке имеются в наличии лекарства для животных. После посещения специалиста не придется искать, где купить необходимые препараты. При необходимости производим госпитализацию собак, также ветеринар дает рекомендации по уходу за животным в период беременности и в послеродовый период. Записаться на прием или вызвать врача на дом можно по телефону нашей клиники.
Гипертония у беременных
Повышенное артериальное давление при беременности
Изменение артериального давления (АД) у женщин в период беременности наблюдается достаточно часто, что может неблагоприятно влиять на мать и плод. Артериальное давление — один из важнейших показателей работы кровеносной системы в организме. Во время беременности все органы и системы матери работают с повышенной нагрузкой, особенно сердечно-сосудистая система. Поэтому необходимо регулярно измерять АД, чтобы предотвратить развитие тяжелых осложнений. В начале беременности АД, как правило, немного снижается, что связано с действием гормонов. На более поздних сроках беременности по мере роста плода и увеличения кровотока, необходимого для его питания, АД может увеличиваться, относительно физиологических показателей до беременности. Об артериальной гипертензии говорят, если у беременной показатель АД превышает уровень 140/90 мм.рт.ст. Однако у женщин с пониженным АД до беременности артериальная гипертензия может быть при показателях АД, которые обычно считаются нормой. Поэтому важно знать свое нормальное АД.
Поэтому необходимо регулярно измерять АД, чтобы предотвратить развитие тяжелых осложнений. В начале беременности АД, как правило, немного снижается, что связано с действием гормонов. На более поздних сроках беременности по мере роста плода и увеличения кровотока, необходимого для его питания, АД может увеличиваться, относительно физиологических показателей до беременности. Об артериальной гипертензии говорят, если у беременной показатель АД превышает уровень 140/90 мм.рт.ст. Однако у женщин с пониженным АД до беременности артериальная гипертензия может быть при показателях АД, которые обычно считаются нормой. Поэтому важно знать свое нормальное АД.
Почему опасно повышенное давление во время беременности?
Повышенное АД во время беременности представляет большую опасность для матери и плода. На таком фоне возникает сужение сосудов и нарушается кровоснабжение всех жизненно важных органов, в том числе и плаценты. Из-за недостатка необходимых питательных веществ и кислорода замедляется процесс роста и развития плода. Возникает серьезная опасность отслойки плаценты, что сопровождается кровотечением и угрожает жизни матери и плода. Высокое АД во время беременности может быть причиной развития опасного осложнения беременности — преэклампсии. Проявлением преэклампсии могут быть также отеки, большая прибавка в весе, наличие белка в моче. Очень опасными симптомами преэклампсии являются: головная боль, нарушение зрения («мушки», «пелена» перед глазами), боль в верхних отделах живота. Ухудшение общего состояния может сопровождаться головокружением, шумом в ушах, тошнотой, рвотой. Преэклампсия может спровоцировать грозное осложнение — эклампсию. При этом состоянии у беременной происходит потеря сознания и возникают судороги.
Возникает серьезная опасность отслойки плаценты, что сопровождается кровотечением и угрожает жизни матери и плода. Высокое АД во время беременности может быть причиной развития опасного осложнения беременности — преэклампсии. Проявлением преэклампсии могут быть также отеки, большая прибавка в весе, наличие белка в моче. Очень опасными симптомами преэклампсии являются: головная боль, нарушение зрения («мушки», «пелена» перед глазами), боль в верхних отделах живота. Ухудшение общего состояния может сопровождаться головокружением, шумом в ушах, тошнотой, рвотой. Преэклампсия может спровоцировать грозное осложнение — эклампсию. При этом состоянии у беременной происходит потеря сознания и возникают судороги.
Встать на учет по беременности в женскую консультацию как можно раньше!
Очень важной особенностью артериальной гипертензии при беременности является то, что нередко даже при высоких цифрах АД пациентка чувствует себя нормально. Высокое АД выявляется случайно, при очередной явке в женскую консультацию. Отсутствие клинических проявлений повышенного АД не исключает развитие опасных осложнений.
Высокое АД выявляется случайно, при очередной явке в женскую консультацию. Отсутствие клинических проявлений повышенного АД не исключает развитие опасных осложнений.
Чтобы вовремя выявить нежелательные отклонения в течение беременности и предотвратить развитие осложнений у матери и плода, беременным необходимо регулярно контролировать свое АД. Очень важно своевременно встать на учет по беременности в женскую консультацию. Врач своевременно выявит изменения АД и назначит оптимальную терапию для поддержания АД в норме. Если высокое АД было у женщины до беременности, и она принимает препараты, необходимо скорректировать лечение и индивидуально подобрать препараты, которые можно принимать во время беременности. Для профилактики высокого АД беременная должна правильно и сбалансированно питаться, соблюдать питьевой режим, следить за прибавкой в весе. Правильные рекомендации по этим вопросам также даст врач женской консультации. Беременной необходимо соблюдать рекомендации и не нарушать назначенную терапию.
Что делать, если у беременной повысилось артериальное давление?
Если беременная самостоятельно регулярно контролирует АД и отмечает даже незначительное его повышение при хорошем самочувствии, она, как можно быстрее, должна посетить врача женской консультации (раньше назначенной очередной явки). Самостоятельный прием лекарственных средств в таком случае строго запрещен. До посещения врача снизить АД можно, приняв мягкое успокоительное на основе пустырника или валерианы.
При необходимости можно проконсультироваться с врачом акушером-гинекологом дистанционного врачебно-консультативного пульта Станции скорой и неотложной медицинской помощи им. А.С. Пучкова г. Москвы по телефону: (495) 620-42-44.
Когда вызов «Скорой помощи» обязателен?
Если АД повысилось внезапно, появилось плохое самочувствие необходима срочная госпитализация, и пациентке целесообразно незамедлительно вызвать бригаду скорой медицинской помощи. Насторожить должны такие признаки, как: головная боль, ощущение мелькающих точек или «мушек», пелена перед глазами, боль в верхней половине живота, тошнота, рвота, возбуждение или угнетенное состояние, наряду с этим — повышение АД. Может иметь место высокая судорожная готовность которая проявляется подергиванием мышц лица, шеи, верхних конечностей, возможна потеря сознания, судороги.
Насторожить должны такие признаки, как: головная боль, ощущение мелькающих точек или «мушек», пелена перед глазами, боль в верхней половине живота, тошнота, рвота, возбуждение или угнетенное состояние, наряду с этим — повышение АД. Может иметь место высокая судорожная готовность которая проявляется подергиванием мышц лица, шеи, верхних конечностей, возможна потеря сознания, судороги.
Что делать до приезда «скорой»?
Прежде всего, лечь в постель, по возможности устранить все нежелательные раздражители (выключить все источники шума, задернуть шторы), не оставлять беременную одну, так как могут возникнуть судороги и потребуется помощь. Придать ей положение с приподнятым головным концом. Возможен прием понижающих давление средств, назначенных врачом. Если ранее женщина не принимала гипотензивных средств, то принимать препараты по совету окружающих не следует.
При возникновении приступа судорог беременную нужно уложить на ровную поверхность, повернуть голову в сторону (для предотвращения аспирации рвотных масс), защитить от повреждений (обложить одеялом), не удерживать физически. После приступа очистить салфеткой ротовую полость от рвотных масс, крови и слизи. Ожидать приезда бригады скорой помощи!
После приступа очистить салфеткой ротовую полость от рвотных масс, крови и слизи. Ожидать приезда бригады скорой помощи!
«Скорая» приедет быстро и окажет необходимую помощь. Госпитализация при таком состоянии обязательна. Только в стационаре возможен полный контроль за состоянием матери и ребенка, полноценная терапия и определение плана родоразрешения.
Желаем здоровья и счастливого материнства!
Главный специалист
по акушерству и гинекологии Архипова Н.Л.
Я перенесла тяжёлый токсикоз — Wonderzine
При неукротимой рвоте происходит обезвоживание, а в организме вырабатываются кетоновые тела — молекулы, схожие с ацетоном. Это очень опасно для печени и почек, и чтобы снизить концентрацию этих веществ и восполнить потерю жидкости, нужны капельницы. И, конечно, основной риск в том, что измождённое тело может просто не справиться с беременностью и отторгнуть плод.
Определив в палату, мне срочно поставили катетер и подключили к капельнице, которая вливала в меня растворы практически круглые сутки. Это было моей едой и водой. Я лежала, смотря на свои истощённые проколотые руки, и понимала, что совершенно к этому не готова. Почему мне никто не рассказывал, что токсикоз может быть таким? Почему в фильмах беременные девушки разок блюют, а потом у них всё отлично? Что со мной не так? Мне казалось, что я умираю. Я ещё не ощущала себя матерью, но чувствовала, что во мне есть что-то, что меня убивает, и не понимала, как к этому относиться. Хотелось быть сильной, но я просто не могла взять себя в руки и разваливалась на части.
Возможно, в моём сильно подорванном психологическом состоянии играли роль бушующие гормоны — я плакала практически без перерыва и не знала, как остановиться. Меня посещали мысли, от которых было стыдно и больно. Когда у меня были силы и руки, свободные от капельниц, я брала телефон и заходила на все женские форумы без разбора, вбивала в строку поиска слово «токсикоз» и читала миллионы историй других девушек. Мне хотелось знать, что я такая не одна. Хотелось знать, что это пройдёт, потому что в такие моменты всегда кажется, что то, что с тобой происходит — навсегда. Каждый день мне делали УЗИ, чтобы знать, жив ли ребёнок. Не передать, как колотится сердце надломленной будущей матери за секунду до того, как врач откроет рот и озвучит результат ультразвука. Ребёнок выжил.
Мне хотелось знать, что я такая не одна. Хотелось знать, что это пройдёт, потому что в такие моменты всегда кажется, что то, что с тобой происходит — навсегда. Каждый день мне делали УЗИ, чтобы знать, жив ли ребёнок. Не передать, как колотится сердце надломленной будущей матери за секунду до того, как врач откроет рот и озвучит результат ультразвука. Ребёнок выжил.
В больнице я провела десять дней, после чего ушла под расписку: выписывать меня не хотели, но капельницы практически закончились, я начала вставать с постели, а больничные стены сводили меня с ума и нагоняли немыслимую тоску. Казалось, что в родной квартире с мужем мне будет гораздо лучше и спокойнее. Первые часы дома были чем-то сказочным: ещё не отпустило противорвотное, которое мне вкололи перед отъездом, и я заказала себе из ресторана любимые роллы «Филадельфия» (которые не рекомендуют беременным из-за сырой рыбы, но мне тогда было всё равно). Прекрасно помню эту картину: я сижу за тем же кухонным столом, ем роллы и плачу, безостановочно и искренне, роняя литры слёз в соевый соус. Это первая еда за длительное время, которую я ем не внутривенно. Я чувствую вкус, пережёвываю пищу и глотаю её, а она даже не выходит обратно. Правда, к вечеру я снова стояла над унитазом, но было уже легче. Я знала, что всё пройдёт.
Это первая еда за длительное время, которую я ем не внутривенно. Я чувствую вкус, пережёвываю пищу и глотаю её, а она даже не выходит обратно. Правда, к вечеру я снова стояла над унитазом, но было уже легче. Я знала, что всё пройдёт.
пищевых отравлений во время беременности | Детская больница CS Mott
Обзор
Сбалансированная и питательная диета во время беременности важна для поддержания вашего здоровья и питания вашего плода. Выбирая пищу, вы обычно можете есть те продукты, которые обычно едите. Но поскольку некоторые виды пищевого отравления представляют больший риск для вас и вашего плода, вам следует принять некоторые дополнительные меры предосторожности при выборе и приготовлении пищи.
Листериоз
Листериоз вызывается Listeria monocytogenes , бактерией, обнаруженной в почве и воде.Его можно найти в овощах, мясе и молочных продуктах, а также в обработанных пищевых продуктах, таких как мягкие сыры и мясное ассорти. Хотя бактерии не представляют большой опасности для здоровых людей, у беременных инфекция может привести к преждевременным родам, серьезному инфицированию новорожденного или даже к мертворождению.
Симптомы листериоза включают жар, мышечные боли, а иногда тошноту или диарею. В некоторых случаях может возникнуть головная боль, ригидность шеи, спутанность сознания, потеря равновесия или судороги.У инфицированных беременных женщин может развиться только легкое заболевание, похожее на грипп.
Если вы беременны и заболели листериозом, прием антибиотиков часто может предотвратить заражение плода или новорожденного. Младенцы с листериозом получают те же антибиотики, что и взрослые, хотя часто используется комбинация антибиотиков до тех пор, пока врачи не будут уверены в диагнозе.
Если вы беременны:
- Не ешьте хот-доги, мясные закуски или мясные деликатесы, если они не разогреваются до горячего пара.
- Не ешьте мягкие сыры, если на этикетке не указано, что они изготовлены из пастеризованного молока. Обычные сыры, обычно приготовленные из непастеризованного молока, такие как фета, бри, камамбер, сыры с голубыми прожилками и сыры в мексиканском стиле, такие как queso blanco fresco, могут вызывать листериоз.
 Твердые сыры и полумягкие сыры, такие как моцарелла, а также кусочки и пастеризованные плавленые сыры, сливочный сыр и творог безопасны для употребления.
Твердые сыры и полумягкие сыры, такие как моцарелла, а также кусочки и пастеризованные плавленые сыры, сливочный сыр и творог безопасны для употребления. - Не ешьте охлажденные паштеты или мясные пасты.Но вы можете есть эти продукты, если они консервированные.
- Не ешьте охлажденные копченые морепродукты, если они не входят в состав готового блюда, например запеканки. Примеры замороженных копченых морепродуктов включают лосось, форель, сиг, треску, тунец и скумбрию. Вы можете есть рыбные консервы, такие как лосось и тунец, или копченые морепродукты длительного хранения.
- Не пейте сырое (непастеризованное) молоко и не ешьте продукты, содержащие непастеризованное молоко.
- Не ешьте салаты, приготовленные в магазине, например салаты с ветчиной, курицей, яйцом, тунцом или морепродуктами.
Токсоплазмоз
Токсоплазмоз вызывается паразитом Toxoplasma gondii . Беременная женщина может заразить свой плод токсоплазмозом. Токсоплазмоз плода может вызвать выкидыш, мертворождение и врожденные дефекты.
Токсоплазмоз плода может вызвать выкидыш, мертворождение и врожденные дефекты.
Вы можете заразиться паразитом, случайно проглотив яиц Toxoplasma gondii из почвы или других загрязненных поверхностей. Это может произойти, если после работы в саду поднести руки ко рту, очистить кошачий туалет или прикоснуться к чему-либо, что контактировало с кошачьими фекалиями.
Токсоплазмоз часто протекает бессимптомно или симптомы похожи на грипп. У вас могут быть опухшие лимфатические узлы или боли в мышцах, которые длятся от нескольких дней до нескольких недель.
Если вы:
- Планируете беременность, подумайте о том, чтобы пройти тест на Toxoplasma gondii . Если тест положительный, это означает, что вы уже были инфицированы в какой-то момент своей жизни, и вам, вероятно, не нужно беспокоиться о том, чтобы заразить вашего будущего ребенка (обсудите это со своим врачом).Если тест отрицательный, примите меры, чтобы избежать заражения.
- Если вы беременны, вам следует обсудить с врачом вероятность заражения токсоплазмозом.
 Ваш врач может назначить анализ крови.
Ваш врач может назначить анализ крови.
Если вам поставили диагноз токсоплазмоз во время беременности, вам назначат лечение антибиотиками. Если дальнейшее обследование покажет, что ваш плод инфицирован, вам дадут антибиотики, которые, как известно, уменьшают воздействие токсоплазмоза на плод.
Для предотвращения токсоплазмоза:
- Избегайте кошачьих фекалий как дома, так и в саду.
- Если у вас есть кошка, и вы беременны или планируете вскоре забеременеть, попросите кого-нибудь почистить кошачий туалет. Если вам необходимо чистить коробку самостоятельно, делайте это ежедневно. Наденьте перчатки и маску для лица, а затем вымойте руки.
- Возьмите за привычку мыть любой стол или поверхности, по которым могла пройти кошка.
- Подумайте о том, чтобы держать кошку дома.Кошка, выходящая на улицу, может заразиться Toxoplasma gondii , поедая инфицированных птиц или грызунов. (Есть также риск поедания домашних мышей.)
- При работе в саду или при работе с почвой надевайте перчатки и после этого мойте руки.

- Вымойте все продукты, которые могли контактировать с кошачьими фекалиями, включая коммерческие фрукты и овощи.
- Ешьте только хорошо приготовленное или предварительно замороженное мясо. Избегайте сушеного мяса. Для уничтожения Toxoplasma gondii в мясе необходимы устойчивые высокие или низкие температуры.
- Тщательно мойте руки и всю посуду после приготовления сырого мяса, птицы, морепродуктов, фруктов или овощей.
- Избегайте неочищенной питьевой воды. Это вызывает беспокойство, когда вы находитесь в дикой природе или путешествуете в развивающиеся страны, где питьевая вода не обрабатывается.
Другие пищевые отравления
Беременные женщины могут заболеть от пищевого отравления намного сильнее, чем другие люди, поэтому важно предотвратить пищевое отравление у себя дома, соблюдая меры предосторожности при приготовлении и хранении продуктов.Со скоропортящимися продуктами, такими как яйца, мясо, птица, рыба, моллюски, молоко и молочные продукты, следует обращаться с особой осторожностью.
Министерство сельского хозяйства США рекомендует следующие шаги для предотвращения пищевого отравления.
- Магазин надежно. Упаковывайте сырое мясо, птицу или рыбу отдельно от других пищевых продуктов. После покупок сразу же поезжайте домой, чтобы можно было правильно хранить все продукты.
- Безопасное приготовление пищи. Мойте руки до и после еды.Также мойте их после посещения туалета или смены подгузников. Вымойте свежие фрукты и овощи, хорошо ополоснув их проточной водой. По возможности используйте две разделочные доски: одну для свежих продуктов, а другую для сырого мяса, птицы и морепродуктов. В противном случае не забывайте мыть разделочную доску горячей мыльной водой между каждым использованием. Вы также можете мыть ножи и разделочные доски в посудомоечной машине, чтобы продезинфицировать их.
- Безопасное хранение продуктов. Готовьте, охлаждайте или замораживайте мясо, птицу, яйца, рыбу и готовые к употреблению продукты в течение 2 часов.
 Убедитесь, что в вашем холодильнике установлена температура 40 ° F (4 ° C) или ниже.
Убедитесь, что в вашем холодильнике установлена температура 40 ° F (4 ° C) или ниже. - Безопасное приготовление пищи. Используйте термометр для чистого мяса, чтобы определить, приготовлены ли продукты до безопасной температуры. Разогрейте остатки как минимум до 74 ° C (165 ° F). Не ешьте недоваренные гамбургеры и помните о риске пищевого отравления сырой рыбой (включая суши), моллюсками и устрицами.
- Подавайте пищу безопасно. Держите приготовленную горячую пищу горячей [140 ° F (60 ° C) или выше], а холодную — холодной [40 ° F (4 ° C) или ниже].
- Следуйте этикеткам на упаковке пищевых продуктов. Этикетки на упаковке пищевых продуктов содержат информацию о том, когда использовать пищу и как ее хранить. Чтение этикеток на пищевых продуктах и следование инструкциям по безопасности снизят ваши шансы заболеть пищевым отравлением.
- В случае сомнений выбросить. Если вы не уверены, что еда безопасна, не ешьте ее. Повторный нагрев загрязненной пищи не сделает ее безопасной.
 Не пробуйте подозрительную пищу. Он может хорошо пахнуть и выглядеть, но все же может быть небезопасным для употребления.
Не пробуйте подозрительную пищу. Он может хорошо пахнуть и выглядеть, но все же может быть небезопасным для употребления.
Обратите особое внимание на приготовление и хранение пищи в теплые месяцы, когда еда часто подается на улице. Бактерии растут быстрее в более теплую погоду, поэтому пища может быстрее испортиться и, возможно, вызвать болезнь. Не оставляйте еду на открытом воздухе более чем на 1 час, если температура превышает 32 ° C (90 ° F), и никогда не оставляйте ее на открытом воздухе более чем на 2 часа.
Для получения дополнительной информации см. Разделы «Токсоплазмоз во время беременности», «Инфекция E. Coli», «Пищевое отравление и безопасное обращение с пищевыми продуктами».
Токсоплазмоз — Диагностика и лечение
Диагноз
Большинство беременных женщин в Соединенных Штатах обычно не проходят скрининг на токсоплазмоз, и в большинстве штатов не проводится скрининг младенцев на инфекцию. Без специального скрининга токсоплазмоз часто трудно диагностировать, потому что признаки и симптомы, когда они возникают, аналогичны таковым при более распространенных заболеваниях, таких как грипп и мононуклеоз.
Без специального скрининга токсоплазмоз часто трудно диагностировать, потому что признаки и симптомы, когда они возникают, аналогичны таковым при более распространенных заболеваниях, таких как грипп и мононуклеоз.
Тестирование во время беременности
Если ваш врач подозревает, что у вас инфекция, у вас могут быть анализы крови для проверки на антитела к паразиту.Антитела — это белки, вырабатываемые вашей иммунной системой в ответ на присутствие чужеродных веществ, например паразитов. Поскольку эти тесты на антитела трудно интерпретировать, Центры по контролю и профилактике заболеваний рекомендуют подтверждать все положительные результаты в лаборатории, специализирующейся на диагностике токсоплазмоза.
Что означают результаты анализов
Иногда вы можете пройти обследование на ранней стадии заболевания, прежде чем ваше тело сможет вырабатывать антитела.В этом случае у вас может быть отрицательный результат, даже если вы инфицированы. Чтобы быть уверенным, ваш врач может порекомендовать повторное обследование через несколько недель.
Чтобы быть уверенным, ваш врач может порекомендовать повторное обследование через несколько недель.
В большинстве случаев отрицательный результат теста на токсоплазмоз означает, что вы никогда не были инфицированы и, следовательно, не застрахованы от этого заболевания. Если вы подвержены высокому риску, вы можете принять определенные меры предосторожности, чтобы не заразиться.
Положительный результат может означать, что у вас активная инфекция, или может означать, что вы когда-то были инфицированы и у вас иммунитет к этой болезни.Дополнительные тесты могут определить, когда произошло заражение, на основе типов антител в вашей крови. Это особенно важно, если вы беременны или у вас ВИЧ / СПИД .
Тестирование вашего ребенка
Если вы беременны и в настоящее время инфицированы токсоплазмозом, следующим шагом будет определение того, инфицирован ли ваш ребенок. Ваш врач может порекомендовать следующие тесты:
Ваш врач может порекомендовать следующие тесты:
- Амниоцентез. В этой процедуре, которую можно безопасно провести после 15 недель беременности, врач с помощью тонкой иглы извлекает небольшое количество жидкости из наполненного жидкостью мешочка, окружающего плод (амниотический мешок).Затем проводят анализы жидкости, чтобы проверить наличие токсоплазмоза. Амниоцентез сопряжен с небольшим риском выкидыша и незначительными осложнениями, такими как спазмы, утечка жидкости или раздражение в месте введения иглы.
- УЗИ. В этом тесте используются звуковые волны для создания изображений вашего ребенка в утробе матери. Детальное ультразвуковое исследование не может диагностировать токсоплазмоз. Однако он может показать, есть ли у вашего ребенка определенные признаки, такие как скопление жидкости в головном мозге (гидроцефалия).Однако отрицательный результат УЗИ не исключает возможности заражения. По этой причине вашему новорожденному потребуется обследование и последующие анализы крови в течение первого года жизни.

Обследование в тяжелых случаях
Если вы заболели опасным для жизни заболеванием, например энцефалитом, вам может потребоваться один или несколько визуальных тестов, чтобы проверить наличие повреждений или кист в головном мозге. К ним относятся:
Магнитно-резонансная томография (МРТ). В этом тесте используются магнитное поле и радиоволны (электромагнитные) для создания поперечных изображений вашей головы и мозга.Во время процедуры вы лежите внутри большого устройства в форме пончика, содержащего магнит, окруженный катушками, которые отправляют и принимают радиоволны.
В ответ на радиоволны ваше тело издает слабые сигналы, которые улавливаются катушками и обрабатываются компьютером в изображения. MRI неинвазивен и представляет минимальный риск для вашего здоровья.
- Биопсия головного мозга. В редких случаях, особенно если вы не отвечаете на лечение, нейрохирург может взять небольшой образец ткани мозга.Затем образец анализируется в лаборатории, чтобы проверить наличие кист токсоплазмоза.
Лечение
Большинству здоровых людей лечение токсоплазмоза не требуется. Но если в остальном вы здоровы и у вас есть признаки и симптомы острого токсоплазмоза, ваш врач может назначить следующие препараты:
Пириметамин (Дараприм). Это лекарство, обычно используемое от малярии, является антагонистом фолиевой кислоты. Это может препятствовать усвоению вашим организмом фолиевой кислоты витамина B (фолиевой кислоты, витамина B-9), особенно если вы принимаете высокие дозы в течение длительного периода.По этой причине ваш врач может порекомендовать дополнительный прием фолиевой кислоты.
Другие возможные побочные эффекты пириметамина включают подавление костного мозга и токсичность для печени.
- Сульфадиазин. Этот антибиотик используется с пириметамином для лечения токсоплазмоза.
Лечение людей с ВИЧ / СПИДом
Если у вас ВИЧ / AIDS , предпочтительным лечением токсоплазмоза также является пириметамин и сульфадиазин с фолиевой кислотой (лейковорин).Альтернативой является пириметамин, принимаемый с клиндамицином (Клеоцин).
Лечение беременных женщин и младенцев
Если вы беременны и инфицированы токсоплазмозом, лечение может варьироваться в зависимости от того, где вы получаете медицинскую помощь.
Если инфекция произошла до 16-й недели беременности, вы можете получить антибиотик спирамицин. Использование этого препарата может снизить риск неврологических проблем вашего ребенка из-за врожденного токсоплазмоза. Спирамицин обычно используется для лечения токсоплазмоза в Европе, но до сих пор считается экспериментальным в Соединенных Штатах.
Если инфекция произошла после 16-й недели беременности или если тесты показывают, что у вашего будущего ребенка токсоплазмоз, вам могут назначить пириметамин, сульфадиазин и фолиновую кислоту (лейковорин). Ваш врач поможет вам подобрать оптимальное лечение.
Если у вашего ребенка токсоплазмоз или есть вероятность, что он болен, рекомендуется лечение пириметамином и сульфадиазином и фолиевой кислотой (лейковорином). Врач вашего ребенка должен будет наблюдать за вашим ребенком, пока он или она принимает эти лекарства.
Подготовка к приему
Скорее всего, вы начнете с посещения семейного врача. Если вы беременны, вы, скорее всего, обратитесь к своему акушеру или вас могут направить к врачу, специализирующемуся на здоровье плода (перинатологу). В некоторых случаях вас могут направить к врачу, специализирующемуся на инфекционных заболеваниях.
Вот некоторая информация, которая поможет вам подготовиться к встрече.
Что вы можете сделать
Вы можете составить список, который включает:
- Описание симптомов
- Информация о ваших медицинских проблемах
- Информация о медицинских проблемах ваших родителей, братьев и сестер
- Лекарства и пищевые добавки, которые вы принимаете
- Вопросы, которые вы хотите задать врачу
В отношении токсоплазмоза некоторые основные вопросы, которые следует задать своему врачу, включают:
- Какие тесты мне нужны?
- Какие методы лечения доступны и какие вы рекомендуете?
- Какие побочные эффекты можно ожидать от лечения?
- Я беременна.Как это повлияет на моего ребенка?
- У меня другие проблемы со здоровьем. Как я могу управлять ими вместе?
- Могу ли я получить брошюры или другие печатные материалы? Какие сайты вы рекомендуете?
Не стесняйтесь задавать и другие вопросы.
Чего ожидать от врача
Ваш врач может задать вам ряд вопросов, например:
- Когда у вас появились симптомы?
- Насколько серьезны ваши симптомы?
- Вы недавно ели сырое или недоваренное мясо?
- У вас есть кошка или вы ухаживаете за ней? Кто меняет лоток?
- Вы надеваете перчатки при работе в саду или при работе с почвой?
- Есть ли у вас заболевания или принимаете ли вы лекарства, влияющие на вашу иммунную систему?
Октябрь13, 2020
Управление сильной тошнотой и рвотой у беременных
Этот контент был опубликован в 2013 году. Мы не рекомендуем вам принимать какие-либо клинические решения на основе этой информации без предварительного ознакомления с последними рекомендациями.
Цели
Изучение этой статьи поможет вам:
- Распознать признаки и симптомы гиперемезиса и момент, когда женщине необходимо направление
- Рекомендовать немедикаментозные стратегии для женщин с гиперемезисом
- Рекомендовать безопасные и эффективные лечение гиперемезиса и рассмотрите возможность безопасного назначения во время беременности
Несмотря на то, что у него много разных определений, гиперемезис беременных (HG), по сути, представляет собой сильную тошноту и рвоту во время беременности (NViP), которые приводят к обезвоживанию или кетонурии, достаточно серьезным, чтобы потребовать госпитализации (см. вставку 1).Обычно он начинается в первом триместре (между 5 и 10 неделями беременности) и проходит примерно к 20 неделе.
Вставка 1: Тревожные симптомы
Это диагноз исключения, поэтому дифференциальные диагнозы должны быть изучены и исключены до формального диагноза. HG можно сделать. 1 Возможные дифференциальные диагнозы включают:
- Гестационная трофобластическая болезнь
- Гипертиреоз
- Инфекция мочевыводящих путей
- Мигрень
- Заболевания, поражающие ухо, нос или горло (например, лабиринтит)
- Язвенная болезнь желудочно-кишечного тракта (например, язвенная болезнь желудка)
- Психологические расстройства
Причина также может быть ятрогенной (например, из-за приема железа).
HG может быть опасным для жизни как матери, так и плода, хотя и редко, из-за дисбаланса электролитов или pH, энцефалопатии Вернике или тромбоза.
До 80% беременных страдают тошнотой и рвотой; только 0,3–1,5% страдают HG — из них 10% продолжают иметь проблемы на протяжении всей беременности.
Недавние исследования, хотя и несколько противоречивые, предполагают, что женщины с большей вероятностью страдают ГГ, если они:
- Роды впервые (первородящие)
- Из более низкого социально-экономического положения
- Молодые
- Некурящие
- Ожирение или недостаточный вес
Причины HG сложны и могут быть многофакторными.Общеизвестно, что во время беременности увеличивается секреция жидкости из верхних отделов желудочно-кишечного тракта. Также вероятно, что заболеваемость Helicobacter pylori выше среди больных HG. 2
Кроме того, поскольку хорионический гонадотропин человека имеет структуру, аналогичную тиреотропному гормону, нормальная физиология функции щитовидной железы может измениться, что приведет к преходящему гипертиреозу. Было обнаружено, что другие психологические и социальные факторы также имеют значение.
Ведение
Тяжелые случаи HG следует лечить в больнице. Тем не менее, отсутствуют опубликованные данные о том, где вести пациентов с невирапином или о влиянии местоположения на их исход. Тем не менее, было широко распространено мнение, что дневное или амбулаторное лечение, вероятно, будет подходящим.
Как правило, пациенты с NViP делятся на три группы в зависимости от тяжести их симптомов. Это:
- Легкая форма без признаков обезвоживания — подходит для оказания первичной медико-санитарной помощи
- Средняя с некоторыми признаками легкого обезвоживания — требует дневного лечения с внутривенной терапией
- Тяжелая — требуется госпитализация и дальнейшая оценка HG
Балльные системы существуют для регистрации симптомов рвоты, 3 , но не для определения наилучшего места лечения.Оценка системы вмешательства при гиперемезисе в настоящее время оценивается в Портсмутской больнице NHS Trust. Система учитывает гидратацию пациента и клиническое состояние и действует как система сортировки для определения наиболее подходящего места для начала лечения — первичной медико-санитарной помощи, дневного стационара или госпитализации.
Эффективное ведение требует междисциплинарного подхода, учитывающего индивидуальные обстоятельства и тяжесть симптомов. Лечение должно включать как фармакологические, так и немедикаментозные вмешательства в зависимости от условий оказания помощи и наличия вариантов лечения.
Фармакологическое лечение
Жидкости
Внутривенное введение жидкости и электролитное замещение составляют основу лечения пациентов, находящихся на стационарном лечении. В тяжелых случаях может быть показано парентеральное питание. Жидкости, не содержащие глюкозу (например, хлорид натрия 0,9%, жидкость Хартмана), являются предпочтительными жидкостями, чтобы снизить риск развития энцефалопатии Вернике.
Пероральная регидратационная терапия может быть целесообразной в первичной медико-санитарной помощи для предотвращения госпитализации.За женщинами, получающими такое лечение, следует внимательно наблюдать и рекомендовать обращаться за помощью, если симптомы не исчезнут.
Противорвотные средства
Решение об использовании противорвотных средств следует рассматривать только после того, как женщина была проинформирована о связанных рисках и преимуществах. Там, где указано, противорвотные средства следует вводить поэтапно и продолжать только столько времени, сколько требуется (см. Вставку 2).
Вставка 2: Противорвотные средства, применяемые при тошноте и рвоте во время беременности
Витамины
Женщинам, страдающим тошнотой и рвотой в течение длительных периодов времени, могут быть полезны добавки с тиамином (перорально или, в тяжелых случаях, внутривенно) для снижения риска энцефалопатии Вернике.Также следует принимать во внимание фолиевую кислоту (5 мг в день), особенно в первом триместре.
Для обсуждения
- Недавно было опубликовано предупреждение Агентства по регулированию лекарственных средств и товаров медицинского назначения о неврологической токсичности метоклопрамида. Какое влияние это может иметь при назначении этой группе пациентов?
- Какие факторы следует учитывать при назначении лекарств при беременности?
- Какие пути введения противорвотных средств, кроме перорального, можно использовать в первичной медико-санитарной помощи для женщин, страдающих рвотой?
Немедикаментозное лечение
Рекомендации по питанию и образу жизни
Поскольку надежные клинические данные отсутствуют, рекомендации относительно диеты и образа жизни основаны в основном на анекдотических данных.Тем не менее, многие женщины считают, что простые изменения в своей диете и образе жизни могут помочь облегчить симптомы.
Женщинам следует рекомендовать пить и есть «понемногу и часто» — избегать трех больших приемов пищи в день в пользу небольших перекусов, богатых углеводами и белками. Лучше избегать острой пищи с высоким содержанием жира или очень кислой. Некоторые женщины переносят холодную пищу лучше, чем горячую. Женщин следует рекомендовать отдыхать, поскольку усталость может усугубить симптомы.
Витаминные добавки могут быть полезны беременным женщинам, у которых тошнота и рвота.
Эмоциональная поддержка.
Женщины с HG могут чувствовать себя изолированными и тревожными.Важно, чтобы они чувствовали поддержку со стороны медицинских работников и понимали их состояние. Доказано, что депрессия на ранних сроках беременности усугубляет ХГ.
Исследования, изучающие эффекты более тесного взаимодействия с акушерками и другими медицинскими работниками, показывают, что советы, заверения и выслушивание их опасений могут дать женщинам уверенность в том, что они смогут справиться со своими симптомами дома. 4
Акупрессура
Небольшие исследования показали, что точечный массаж акупрессуры P6 (на внутренней стороне запястья) может принести пользу некоторым пациентам, страдающим ГГ.Этот метод рекомендован Национальным институтом здравоохранения и передового опыта. 5
Имбирь
Считается, что имбирь уменьшает симптомы HG. Хотя точный механизм неизвестен, исследования показывают, что он может увеличивать перистальтику желудочно-кишечного тракта или воздействовать непосредственно на триггерные зоны хеморецепторов.
Кроме того, по данным Тератологической информационной службы Великобритании, тератогенных эффектов не обнаружено. Женщины могут выбрать имбирные добавки или попробовать имбирное печенье или имбирный эль.
Ответы: 1 c; 2 с; 3 дн; 4 а; 5 d
Ссылки
- Verberg M, Gillott D, Al-Fardan N, et al. Hyperemesis gravidarum, обзор литературы. Обновление репродукции человека 2005 г .; 11: 527–39.
- Мансур Г., Нашаат Э. Роль Helicobacter pylori в патогенезе гиперемезиса беременных. Архив акушерства и гинекологии 2011; 284: 843–7.
- Lacasse A, Rey E, Ferreira E, et al. Валидность модифицированного уникального для беременности количественного показателя рвоты и тошноты для оценки степени тяжести тошноты и рвоты во время беременности.Американский журнал акушерства и гинекологии, 2008 г., www.ajog.org (по состоянию на 4 ноября 2013 г.).
- Munch S, Schmitz M. Hyperemesis gravidarum и удовлетворенность пациентов: модель пути восприятия пациентами отношений между пациентом и врачом. Журнал психосоматического акушерства и гинекологии, 2006; 27: 49–57.
- Национальный институт здравоохранения и передового опыта. Дородовой уход. Март 2008 г. www.nice.org.uk/cg62 (по состоянию на 4 ноября 2013 г.).
Отравление свинцом | Michigan Medicine
Обзор темы
Что такое отравление свинцом?
Отравление свинцом происходит, когда вы поглощаете слишком много свинца, вдыхая или проглатывая вещество, содержащее свинец, например краску, пыль, воду или пищу.Свинец может повредить почти все системы органов.
У детей слишком много свинца в организме может вызвать длительные проблемы с ростом и развитием. Они могут повлиять на поведение, слух и обучение, а также могут замедлить рост ребенка.
У взрослых отравление свинцом может вызвать повреждение мозга и нервной системы, желудка и почек. Это также может вызвать высокое кровяное давление и другие проблемы со здоровьем.
Хотя присутствие свинца в организме ненормально, его небольшое количество присутствует у большинства людей.Законы об охране окружающей среды снизили воздействие свинца в Соединенных Штатах, но это все еще риск для здоровья, особенно для маленьких детей.
Что вызывает отравление свинцом?
Отравление свинцом обычно вызывается месяцами или годами воздействия небольшого количества свинца дома, на работе или в дневное время. Это также может произойти очень быстро при воздействии большого количества свинца. Многие вещи могут содержать или быть загрязнены свинцом: краска, воздух, вода, почва, продукты питания и промышленные товары.
Самым распространенным источником воздействия свинца на детей является краска на основе свинца, а также пыль и почва, загрязненные ею.Это может быть проблемой в старых домах и зданиях.
Взрослые чаще всего подвергаются воздействию свинца на работе или во время хобби, связанного со свинцом.
Кто подвергается наибольшему риску отравления свинцом?
Отравление свинцом может произойти в любом возрасте, но дети, скорее всего, пострадают от высокого уровня свинца. К детям из группы повышенного риска относятся те, кто:
- Живут или регулярно посещают дома или здания, построенные до 1978 года. Эти здания могут быть окрашены краской на основе свинца.Риск еще выше в зданиях, построенных до 1950 года, когда чаще использовались краски на основе свинца.
- Иммигранты, беженцы или усыновленные из других стран. сноска 1 Возможно, в этих странах они подверглись воздействию свинца в более высоких концентрациях.
- Возраст 6 лет и младше. Маленькие дети подвергаются более высокому риску, потому что:
- Они часто засовывают руки и предметы в рот.
- Иногда глотают непродовольственные товары.
- Их тела поглощают свинец с большей скоростью.
- Их мозг быстро развивается.
К числу других лиц, подверженных риску отравления свинцом, относятся люди, которые:
- Пьют воду, протекающую по трубам, припаянным свинцом.
- Работают со свинцом по работе или в качестве хобби (например, плавильщики металлов, мастера по изготовлению керамики и мастера по изготовлению витражей).
- Ешьте пищу из банок, сделанных со свинцовым припоем. Эти типы банок не производятся в Соединенных Штатах.
- Готовьте или храните пищу в керамических контейнерах.Некоторые керамические глазури содержат свинец, который, возможно, не был должным образом обожжен или отвержден.
- Ешьте или дышите традиционными или народными средствами, содержащими свинец, например, некоторыми травами и витаминами из других стран.
- Живут в общинах с сильным промышленным загрязнением.
Каковы симптомы?
Сначала вы можете не заметить никаких симптомов. Эффекты легко упустить, и они могут показаться связанными с другими состояниями. Чем выше количество свинца в организме, тем серьезнее симптомы.
У детей симптомы могут включать:
- Немного более низкий интеллект и меньшие размеры по сравнению с детьми того же возраста.
- Поведенческие проблемы, такие как злость, угрюмость или гиперактивность.
- Проблемы обучения.
- Отсутствие энергии и отсутствие чувства голода.
У взрослых отравление свинцом может вызвать:
- Изменения в поведении, настроении, личности и режиме сна.
- Потеря памяти и проблемы с ясным мышлением.
- Слабость и проблемы с мышцами.
- Головные боли.
В тяжелых случаях возможны судороги, паралич и кому.
Как диагностируется отравление свинцом?
Врач задаст вопросы и проведет физический осмотр для выявления признаков отравления свинцом. Если ваш врач подозревает отравление свинцом, он или она сделает анализ крови, чтобы определить количество свинца в крови.
Диагностировать отравление свинцом сложно, поскольку симптомы могут быть вызваны многими заболеваниями.У большинства детей отравление свинцом не проявляет симптомов, пока уровень свинца в их крови не станет очень высоким.
В США существует программ скрининга для проверки уровня свинца у детей, которые могут подвергнуться воздействию свинца. Необходимость обследования вашего ребенка частично зависит от того, где вы живете, сколько лет вашему жилью, и от других факторов риска. Поговорите с врачом вашего ребенка о том, находится ли ваш ребенок в группе риска и нуждается ли он в обследовании.
Взрослые обычно не проходят скрининг на отравление свинцом, если у них нет работы, связанной со свинцом.Для этих работников компании обычно должны проводить тестирование.
Если вы беременны или пытаетесь забеременеть, и у вас есть член семьи, который работает со свинцом, вы можете спросить своего врача о своем риске отравления свинцом. Но в целом эксперты не рекомендуют рутинное тестирование на свинец беременным женщинам, у которых нет симптомов. сноска 2
Как это лечится?
Лечение отравления свинцом включает удаление источника свинца, правильное питание и, в некоторых случаях, хелатную терапию.
Удаление источника свинца . Сколы старой краски и грязь — самые распространенные источники свинца в доме. Краска на основе свинца, а также грязь и пыль, которые с ней связаны, должны удаляться профессионалами. На рабочем месте удаление обычно означает удаление свинцовой пыли, которая находится в воздухе, и обеспечение того, чтобы люди не приносили загрязненную пыль или грязь со своей одежды в свои дома или другие места.
Полноценное питание . Употребления в пищу продуктов, содержащих достаточно железа и других витаминов и минералов, может быть достаточно для снижения уровня свинца в организме.Человек, придерживающийся сбалансированной и питательной диеты, может усваивать меньше свинца, чем человек, придерживающийся плохой диеты.
Хелатотерапия. Если удаление источника свинца и полноценное питание не работают или если уровень свинца очень высок, вам может потребоваться прием хелатирующих лекарств. Эти лекарства связывают свинец в организме и помогают вывести его.
Если уровень свинца в крови не снижается в результате лечения, возможно, потребуется перепроверить домашние и рабочие места. Позвоните в местный отдел здравоохранения, чтобы узнать, какие инспекционные услуги предлагаются в вашем районе.
Лучший способ избежать отравления свинцом — это предотвратить его. Лечение не может обратить вспять уже нанесенный ущерб. Но есть много способов уменьшить воздействие на вас — и вашего ребенка — до того, как оно вызовет симптомы.
Отравление свинцом | NHS inform
При попадании свинца в организм может произойти отравление свинцом. В большинстве случаев небольшие количества свинца, потребляемые с течением времени, накапливаются и вызывают проблемы со здоровьем.
Причины отравления свинцом
Риск отравления свинцом для большинства людей очень невелик, поскольку в настоящее время свинец обычно не используется в красках, бензине или пищевых контейнерах.Это привело к очень низкому воздействию свинца на большинство людей. Однако одним из основных потенциальных рисков может быть питьевая вода из-под крана, если в вашем доме есть свинцовые трубы, свинцовый резервуар для воды или трубопроводы со свинцовыми фитингами. В небольшом количестве случаев это может привести к загрязнению водопровода свинцом.
Симптомы
Воздействие свинца может быть вредным, особенно для нерожденных младенцев и маленьких детей. Дети поглощают больше свинца, чем взрослые, из-за их растущих костей и других органов, в которых свинец может откладываться.
Признаки и симптомы у маленьких детей могут включать:
- раздражительность и утомляемость
- потеря аппетита и похудание
- Боль в животе
- рвота
- запор
- потеря слуха
- задержка в развитии и трудности в обучении
Хотя дети подвергаются повышенному риску последствий отравления свинцом, воздействие через питьевую загрязненную воду также может привести к заболеваниям у взрослых.Даже если вы испытываете эти симптомы, это не всегда означает отравление свинцом.
Симптомы у взрослых могут включать:
Если в вашем доме есть свинцовые трубы и вы или ваши дети испытываете какие-либо из этих симптомов, обратитесь к своему терапевту.
Предупреждение отравления свинцом
Не во всех домах есть свинцовые трубы. Если ваш дом был построен до 1970 года, есть небольшая вероятность, что труба, соединяющая вашу собственность с водопроводом на улице, сделана из свинца.
Узнайте, есть ли в вашей собственности свинцовые трубы. Есть несколько мест, которые вы можете проверить, в том числе под кухонной раковиной и у внутреннего запорного крана, который обычно находится там, где вода поступает в ваш дом.
Обратите внимание:
- Неокрашенные свинцовые трубы тускло-серого цвета и имеют округлые вздутые стыки в местах соединения с другими трубами
- мягкие, и если аккуратно поцарапать, вы увидите, что под ними появляется блестящий серебристый металл.
- постукивание по свинцовой трубе металлическим предметом будет производить глухой стук, а не чистый звон, издаваемый медными или железными трубами.
Свинцовые трубы
Если эти проверки предполагают наличие свинцовых трубопроводов, позвоните на горячую линию Scottish Water по телефону 0800 0778778, чтобы организовать бесплатный отбор пробы воды из вашего дома.
Если у вас есть частный водопровод, за анализ образца взимается небольшая плата. Если вы обеспокоены тем, что у вас может быть свинцовый трубопровод, вы можете организовать взятие пробы воды, связавшись с отделом гигиены окружающей среды местного совета.
В большинстве протестированных проб воды содержание свинца ниже установленного законом предела, что дает уверенность в том, что никаких дальнейших действий не требуется. Однако, если будет обнаружено, что ваш запас свинца содержит более высокий уровень свинца, чем этот, с вами свяжутся местные органы власти или компания Scottish Water, чтобы убедиться, что приняты меры по снижению и контролю уровня обнаруженного свинца.Вам могут посоветовать прекратить пить воду из-под крана, пока не будет завершено исследование источника свинца и не будут приняты меры по исправлению положения.
Дополнительная информация
Дополнительную информацию можно найти на веб-сайте Scottish Water.
Веб-сайт регулятора качества питьевой воды для Шотландии содержит дополнительную информацию о свинце в питьевой воде, включая частные источники воды.
Специалисты по охране окружающей среды местного совета осведомлены о частных источниках водоснабжения в своих районах.Вы можете найти контактные данные местного совета на веб-сайте CoSLA.
Если вы арендатор и нуждаетесь в совете по арендуемой недвижимости, Citizens Advice Scotland может вам помочь /
Беременность и токсоплазмоз | Общество защиты животных США
Миф о кошках, вызывающих токсоплазмоз беременных женщин, долгое время приносил страдания. Беременные женщины могут передавать токсоплазмоз, редкое паразитарное заболевание, своим нерожденным детям, а инфекция токсоплазмоза может привести к выкидышу или вызвать уродство ребенка.
Поскольку токсоплазмоз может передаваться через контакт с кошачьими фекалиями, многим беременным женщинам советуют снизить риск, отдавая своих кошек или выставляя кошек на улицу. Ни то, ни другое не требуется.
CDC утверждает, что ваша кошка не самая большая угроза
Маловероятно, что ваша кошка заразит вас токсоплазмозом. Фактически, по данным Центров по контролю и профилактике заболеваний, «люди с большей вероятностью заразятся [токсоплазмозом] от употребления сырого мяса или от садоводства.»Чтобы помочь вам и вашему ребенку быть в безопасности, HSUS собрал советы по предотвращению заражения токсоплазмозом.
Другие животные могут передавать токсоплазмоз
Кошки заражаются токсоплазмозом в результате употребления в пищу зараженного сырого мяса, птиц, мышей или почвы. Но кошки — не единственные животные, которые могут передавать это заболевание, они — единственные виды, которые выделяют инфекционную стадию с фекалиями. Люди могут заразиться токсоплазмозом и от зараженного, недоваренного мяса других животных.
Понимание болезни поможет вам чувствовать себя в большей безопасности
Понимание жизненного цикла Toxoplasma gondii (T.gondii) и роль кошек в передаче болезни может развеять опасения по поводу роли кошек в этой болезни.
T. gondii — простейший организм, который может инфицировать всех млекопитающих, которые служат промежуточными хозяевами. Как только кошка заражается токсоплазмозом, она обычно приобретает иммунитет и лишь в редких случаях может заразиться повторно. Таким образом, обычно только во время первого контакта кошки с T. gondii она выделяет потенциально инфекционные ооцисты (размножающиеся микроорганизмы). Кроме того, ооцисты не сразу становятся инфекционными, поэтому требуется инкубационный период от одного до пяти дней.
Как люди заражаются токсоплазмозом
Чаще всего люди заражаются этим заболеванием от недоваренного мяса, которое содержит T. gondii в тканевых цистах. Менее распространенный метод заражения — прямое попадание в организм инфекционных ооцист. Наконец, трансплацентарная передача болезни нерожденному ребенку может произойти, если мать заразится первичной инфекцией во время беременности.
Вероятность заражения токсоплазмозом
Поскольку кошкам трудно передать токсоплазмоз непосредственно своим опекунам, беременная женщина, как правило, вряд ли заразится от своей домашней кошки.
Несколько факторов снижают вероятность такой передачи.
- Заражаются только кошки, проглотившие тканевые цисты. Среди кошачьих это будет ограничиваться уличными кошками, которые охотятся и едят грызунов, а также кошками, которых хозяева кормят сырым мясом.
- Обычно кошка выделяет ооцисты только при первом контакте с T. gondii, и это продолжается всего две недели. Кошка, охотящаяся на открытом воздухе, часто заражается этой болезнью еще будучи котенком, и поэтому вероятность передачи инфекции с возрастом снижается.
- Поскольку ооцисты становятся заразными только через один-пять дней, заражение этой болезнью маловероятно, если вы ежедневно чистите кошачий туалетный лоток.
- Поскольку ооцисты передаются через рот, чтобы заразиться токсоплазмозом, женщина должна контактировать с зараженными фекалиями в туалетном лотке, а затем, не мыть рук, дотронуться до рта или иным образом передать зараженные фекалии в свою пищеварительную систему. .
Принять меры по защите от токсоплазмоза
Несмотря на то, что вероятность заражения токсоплазмозом от кошки маловероятна, следует проявлять максимальную осторожность.Следующие рекомендации помогут владельцам кошек, ожидающим ребенка, снизить риск заражения токсоплазмозом.
- Избегайте недоваренного мяса.
- Тщательно вымойте все сырые овощи.
- Вымойте все разделочные доски и посуду, которые могли соприкасаться с мясом, прежде чем использовать их.
- Надевайте перчатки при работе в саду или на почве по другим причинам. Если вы не надеваете перчатки, после этого тщательно вымойте руки.
- Попросите супруга, друзей или соседей помочь с туалетом, пока вы беременны.
- Если вам не помогают содержать ящик для туалета в чистоте, наденьте резиновые перчатки при смене подстилки и после этого тщательно вымойте руки.
- Ежедневно меняйте наполнитель для кошачьего туалета.
- Держите кошку дома.
Последняя мысль
Разумные меры предосторожности защитят вас от токсоплазмоза во время беременности, а избавление от кошки будет ненужной жестокостью для вас обоих. Если вы беспокоитесь о своем благополучии, вам гораздо лучше наслаждаться любовью и общением кошки на протяжении всей беременности и после рождения ребенка.
человек в группе риска, симптомы, лечение, профилактика
Обзор
Что такое пищевое отравление?
Пищевое отравление (также называемое болезнью пищевого происхождения) вызывает рвоту, диарею и боли в животе. Симптомы обычно проходят в течение нескольких дней, но в тяжелых случаях пищевое отравление может вызвать серьезные осложнения (многие последствия для здоровья).Пищевое отравление возникает, когда человек употребляет пищу или напитки, загрязненные:
- Бактерии.
- Вирусов.
- Паразиты.
- Токсины, химикаты и плесень.
Существует более 250 видов пищевых отравлений. Некоторые из наиболее распространенных микробов и паразитов, вызывающих пищевое отравление:
- E. coli : Обычно содержится в недоваренном мясе и сырых овощах, E.coli может вызвать серьезные проблемы со здоровьем, особенно у маленьких детей.
- Listeria : Бактерии в мягких сырах, мясных деликатесах и сырых проростках могут вызывать инфекцию, называемую листериозом, которая особенно опасна для беременных женщин.
- Норовирус : Люди могут заразиться норовирусом, поедая недоваренных моллюсков или употребляя пищу, приготовленную больным человеком.
- Salmonella : Сырые яйца и недоваренная птица являются частыми источниками отравления сальмонеллой.Сальмонелла является причиной наибольшего числа госпитализаций и смертей от пищевых отравлений.
- Staphylococcus aureus (staph) : Инфекция стафилококка возникает, когда люди переносят бактерии стафилококка из рук в пищу.
- Clostridium perfringens: Сырое мясо или птица, полуфабрикаты являются обычными источниками клостридия . Он может вызвать желудочно-кишечные симптомы (тошноту, рвоту, боли в животе и диарею) в течение 6-24 часов.Обычно это длится день или два, но у некоторых людей может длиться и недели.
- Campylobacter : Эта распространенная бактериальная инфекция, вызывающая тяжелое расстройство желудочно-кишечного тракта, может сохраняться в течение нескольких недель. Обычно виновниками являются плохо обработанное мясо или зараженные овощи, молоко или источники воды. Состояние обычно проходит самостоятельно и редко заканчивается смертельным исходом.
- Trichinella spiralis : Этот червь встречается в сыром или недоваренном мясе, особенно в свинине.
Другие частые причины пищевого отравления включают криптоспоридиум и стрептококк.
Насколько распространено пищевое отравление?
Пищевое отравление — очень распространенное явление. Большинство случаев недостаточно серьезны, чтобы потребовать госпитализации. По данным CDC, около 48 миллионов человек ежегодно страдают от какого-либо пищевого отравления в Соединенных Штатах. Ежегодно около 3000 человек умирают от болезней пищевого происхождения.
Кто страдает от пищевого отравления?
Каждый человек подвержен риску пищевого отравления, но некоторые группы людей с большей вероятностью заболеют после употребления зараженной пищи.Людей с повышенным риском болезней пищевого происхождения:
- Беременные.
- Пожилые люди (старше 65 лет).
- Дети младшего возраста (до 5 лет).
- Люди с ослабленной иммунной системой из-за рака, ВИЧ или других заболеваний.
Симптомы и причины
Каковы симптомы пищевого отравления?
Симптомы пищевого отравления варьируются от легких до тяжелых и различаются в зависимости от типа заражения.Симптомы могут появиться через 1-6 часов после употребления зараженной пищи или могут появиться через несколько дней или недель. Известный симптом пищевого отравления — диарея. Другие общие симптомы болезней пищевого происхождения включают:
Как люди получают пищевое отравление?
Люди заражаются болезнями пищевого происхождения, употребляя в пищу или пить зараженную пищу, воду и другие напитки. Пища может быть заражена в любой момент во время хранения, приготовления и приготовления. Заражение происходит, когда еды нет:
- Тщательно вымыл.
- Обращается с соблюдением санитарных норм.
- Готово до безопасной внутренней температуры.
- Охлаждено или заморожено в кратчайшие сроки.
Диагностика и тесты
Как диагностируется пищевое отравление?
Врач оценит ваши симптомы и спросит подробности о том, что вы недавно ели и пили.В зависимости от ваших симптомов ваш врач может также взять образец стула или анализ крови, чтобы проверить наличие паразитов или бактерий.
Как узнать, есть ли у меня пищевое отравление?
Может быть трудно сказать, есть ли у вас пищевое заболевание или другой вид инфекции. Симптомы пищевого отравления аналогичны симптомам гастроэнтерита (часто называемого желудочным гриппом, хотя гастроэнтерит не является гриппом).
Если ваши симптомы появились после употребления определенной пищи, и если другие люди, которые ели эту же пищу, также больны, у вас может быть пищевое отравление.
Ведение и лечение
Как лечить пищевое отравление?
Обычно организм может справиться с пищевым отравлением самостоятельно, выводя токсины, от которых вы заболеете. Если вы сильно обезвоживаетесь из-за рвоты или диареи, вам может потребоваться внутривенное введение жидкости (через вену) в больнице.Врачи могут назначить антибиотики для лечения пищевого отравления, вызванного определенными бактериями.
Каковы побочные эффекты лечения пищевого отравления?
Внутривенные жидкости для лечения обезвоживания не имеют побочных эффектов. Линия для внутривенного вливания обычно содержит солевой раствор для восполнения жидкости в организме. Побочные эффекты антибиотиков включают расстройство желудка и диарею.
Какие осложнения связаны с пищевым отравлением?
Осложнения пищевого отравления могут быть тяжелыми.В их числе:
- Обезвоживание: наиболее частое осложнение болезней пищевого происхождения, обезвоживание может привести к летальному исходу, если его не лечить. Обезвоживание особенно характерно для маленьких детей.
- Выкидыш или мертворождение: инфекция Listeria особенно опасна для нерожденных младенцев, поскольку бактерии могут вызвать неврологический ущерб и смерть.
- Повреждение почек: E. coli может привести к гемолитико-уремическому синдрому (ГУС) и почечной недостаточности.
- Артрит: бактерии Salmonella и campylobacter могут вызывать хронический артрит и повреждение суставов.
- Повреждение мозга: некоторые бактерии или вирусы могут вызывать инфекцию мозга, называемую менингитом.
- Смерть: в тяжелых случаях пищевое отравление может привести к летальному исходу, особенно для людей, относящихся к группам высокого риска.
Что вы можете сделать, чтобы облегчить симптомы пищевого отравления?
Если у вас симптомы пищевого отравления, очень важно пить жидкость, чтобы снизить риск обезвоживания. Врачи обычно не рекомендуют принимать безрецептурные противодиарейные препараты, потому что вашему организму необходимо избавляться от токсинов, от которых вы болеете.
Для облегчения некоторых симптомов пищевого отравления ключевым моментом является гидратация. Вы можете:
- Выпейте бульон и электролиты, чтобы восполнить потерю жидкости.
- Попробуйте Popsicles® или другой замороженный сок.
- Не ешьте, пока не почувствуете себя лучше.
- Откусите небольшими кусочками мягкую пищу, например тосты или крекеры, когда почувствуете, что снова готовы начать есть.
- Отдохни много.
Профилактика
Как можно предотвратить пищевое отравление?
Вы можете снизить риск болезней пищевого происхождения, соблюдая правила безопасности пищевых продуктов.Беременным женщинам и другим людям с повышенным риском пищевого отравления следует соблюдать особую осторожность при обращении с пищей и ее употреблении. Методы обеспечения безопасности пищевых продуктов включают:
- Поддержание чистоты: Часто мойте руки, посуду, разделочные доски и поверхности. Перед едой промойте фрукты и овощи под водой.
- Предотвращение перекрестного заражения: Используйте отдельные разделочные доски и храните сырое мясо, морепродукты и яйца вдали от других продуктов. Не промывайте сырую птицу под водой, потому что вы можете распространить микробы на другие поверхности.Если вы готовите салат, сделайте его и положите в холодильник, прежде чем прикасаться к сырому мясу, птице, морепродуктам или яйцам.
- Тщательное приготовление: Убедитесь, что пища приготовлена до безопасной внутренней температуры, которая зависит от типа пищи, которую вы готовите. Всегда используйте пищевой термометр для проверки температуры.
- Охлаждение продуктов: Держите холодильник ниже 40 градусов по Фаренгейту и охлаждайте или замораживайте приготовленные продукты в течение 2 часов.Размораживайте пищу в холодильнике или микроволновой печи, никогда не кладите на прилавок.
- Правильный выбор: Избегайте непастеризованного сыра и молока, также называемого сырым молоком. Не ешьте продукты, которые выглядят или пахнут тухлыми, и не выбрасывайте просроченные продукты.
- Прослушивание отзывов о продуктах питания: Обращайте внимание на объявления об отзыве продуктов и следуйте инструкциям, чтобы выбросить продукты или вернуться в магазин.
- Как подать заявление в ваш отдел общественного здравоохранения: Если вы считаете, что у вас есть заболевание пищевого происхождения, сообщите об этом в департамент здравоохранения вашего города или округа.Даже если вы не уверены, какая пища вызвала проблему, сообщение об этом может помочь отделу сузить проблему и предотвратить ее появление у кого-то другого.
Перспективы / Прогноз
Каковы перспективы людей, страдающих пищевым отравлением?
В большинстве случаев люди с пищевым отравлением выздоравливают через несколько дней без длительных проблем со здоровьем.В редких случаях у людей могут развиться длительные проблемы со здоровьем или они могут умереть, если болезнь будет тяжелой. Перспективы людей с заболеваниями пищевого происхождения зависят от:
- Какие бактерии или токсины стали причиной пищевого отравления.
- Тип произошедшего загрязнения.
- Возраст и общее состояние здоровья больного.
Жить с
Когда вам следует позвонить своему врачу по поводу пищевого отравления?
Вам следует позвонить своему врачу, если вы:
- У вас высокая температура (более 102 ° F).
- Видите кровь в стуле или рвоте.
- Очень обезвожены и не мочатся.
- Диарея длится более нескольких дней или становится кровавой.
- Не может удерживать еду или жидкости в течение длительного времени.
- Испытайте мышечную слабость или помутнение зрения.
- Ощущение замешательства, головокружения или головокружения.
- Беременны. Некоторые виды пищевых отравлений, например листерия , могут быть очень опасны для беременных.
Следует ли кормить ребенка грудью при пищевом отравлении?
Вам следует продолжать кормить ребенка, если во время кормления грудью у вас возникла диарея или другие желудочно-кишечные симптомы. При этом вам следует увеличить потребление жидкости. Вы можете использовать соли или жидкости для пероральной регидратации и продолжать кормить грудью.
Однако, если вы кормите грудью и принимаете безрецептурные лекарства от диареи, вы должны убедиться, что они не содержат субсалицилат висмута, который может передаваться с грудным молоком.Некоторые антибиотики, используемые для лечения диареи, такие как фторхинолоны и макролиды, могут передаваться через грудное молоко. Обсуждая прием лекарств, убедитесь, что ваш лечащий врач знает, что вы кормите грудью.
Когда вы можете вернуться на работу или в школу, если у вас было пищевое отравление?
Не возвращайтесь на работу или в школу, если у вас поднялась температура, или у вас была рвота или диарея в течение последних 48 часов.
Ресурсы
Где я могу узнать больше о пищевых отравлениях?
Для дополнительной информации о пищевых отравлениях:
.


 Ваш врач может назначить анализ крови.
Ваш врач может назначить анализ крови.
 Убедитесь, что в вашем холодильнике установлена температура 40 ° F (4 ° C) или ниже.
Убедитесь, что в вашем холодильнике установлена температура 40 ° F (4 ° C) или ниже. Не пробуйте подозрительную пищу. Он может хорошо пахнуть и выглядеть, но все же может быть небезопасным для употребления.
Не пробуйте подозрительную пищу. Он может хорошо пахнуть и выглядеть, но все же может быть небезопасным для употребления.